- Главная
- Продукция
- Офтальмология
- Офтальмоскопы: прямой, непрямой, ручной, зеркальный офтальмоскоп
- Офтальмоскоп - что это такое
Офтальмоскоп - что это такое
Объект исследования, физические основы и принципы офтальмоскопии
Офтальмоскопическое исследование — один из основных методов диагностики заболеваний и повреждений внутренних отделов глазного яблока. Четкое изображение оболочек, выстилающих его изнутри, может быть получено лишь при почти полном совмещении линии засвета глазного дна с линией наблюдения. Только при таких условиях рассеянные и отраженные лучи света, выходящие через зрачок исследуемого глаза, могут быть замечены наблюдателем. Чтобы эти лучи сформировали видимое изображение освещенного участка глазного дна, применяют собирательные линзы. Их помещают на нужном расстоянии впереди роговицы. Такой прием, позволяющий получить в пространстве между линзой и наблюдателем перевернутое изображение глазного дна, используется при офтальмоскопии «в обратном виде». Другой прием связан с получением изображения освещенного глазного дна непосредственно на сетчатке глаза наблюдателя. Для этого используются линзы, корригирующие суммарную аномалию рефракции врача и пациента. Этот прием применяется для офтальмоскопии «в прямом виде».
Офтальмоскопируя любым методом, врач всегда видит через зрачок тот ограниченный участок глазного дна, который освещен прямым пучком света и находится на линии наблюдения. Если, например, взор больного отклонен кверху и, следовательно, освещается верхний участок глазного дна, ни при какой методике исследования не удается увидеть его нижнюю зону. «Прямое» и «обратное» изображение создается одним и тем же освещенным участком глазного дна. Разница состоит в том, что детали изображения располагаются либо так, как в действительности, либо наоборот, когда «верх» становится «низом», а «левое» — «правым». Поэтому, последовательно осматривая смежно расположенные участки глазного дна, мы получаем при прямой офтальмоскопии, так сказать, естественную развертку картины деталей глазного дна, а при осмотре в обратном виде на границе каждых двух смежных полей зрения встречаемся со «скачком изображения» (рис. 1).

Рис. 1. Схема глазного дна (А), его офтальмоскопической картины в прямом (Б) и в обратном виде (В). 1—6— краевые участки поочередно офтальмоскопируемых соседних зон, каждая из которых видна одномоментно.
Глазное дно состоит из нескольких слоев, весьма различающихся и по цвету, и по прозрачности. Белая склера, темнокрасная сосудистая оболочка, тонкий, но относительно плохо пропускающий свет пигментный эпителий, почти прозрачная сетчатая оболочка с проходящей в ее толще сосудистой сетью,— все они вносят свой вклад в формирование картины глазного дна, которая в силу множества слагающих ее элементов способна значительно варьировать в норме и претерпевать самые разнообразные изменения в патологии. Для обнаружения элементов, составляющих патологический очаг, нередко приходится прибегать к различным типам освещения, к смене увеличений и т. д. Как правило, для каждой конкретной цели следует использовать наиболее подходящую именно в данном случае аппаратуру. Исследование глазного дна должно проводиться активно и строиться по определенному плану: 1) поиск патологических изменений на глазном дне; 2) изучение структуры обнаруженных очагов и 3) где это показано, их локализация и измерение по площади и по глубине.
Аппаратура для исследования глазного дна в обратном виде и общие рекомендации по технике исследования
Зеркальный офтальмоскоп состоит из вогнутого зеркала на ручке; в центре зеркала имеется отверстие для наблюдения. В комплект входит офтальмоскопическая лупа (одна или две), необходимая Для построения обратного изображения глазного дна (рис. 2).
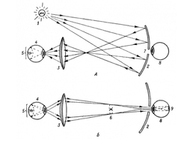
Рис. 2. Упрощенная схема обратной офтальмоскопии (вид сверху). А — ход лучей, освещающих глазное дно; Б — ход лучей, формирующих его изображение. 1 — источник света; 2—вогнутое зеркало; 3 — лупа; 4—глаз больного; 5—освещенный участок глазного дна; 6 — действительное перевернутое изображение глазного дна; 7 — отверстие в зеркале 8 — глаз наблюдателя; 9 — изображение офтальмоскопируемого участка глазного дна на сетчатке врача.
Офтальмоскопическое зеркало — это основная деталь офтальмоскопа. Чем больше площадь офтальмоскопического зеркала, тем ярче (при прочих равных условиях) бывает освещено глазное дно. Важную роль играет кривизна зеркала, так как от нее зависит и его главное фокусное расстояние. Желательно, чтобы во время офтальмоскопии световой пучок не выходил за пределы поверхности лупы. Если фокусное расстояние зеркала слишком мало или велико, световое пятно на расстоянии вытянутой руки расплывается настолько, что сквозь лупу проходит лишь часть лучей, и глазное дно становится плохо освещенным. Оптимальным можно считать зеркало такой кривизны, которое формирует изображение нити накаливания офтальмоскопической лампочки на удалении в 20—25 см.
Качество офтальмоскопии зависит и от размеров центрального отверстия зеркала. Лучше, если отверстие имеет диаметр 3—4 мм, то есть соответствует размеру зрачка наблюдателя. Плохо, если это отверстие мало (1,5—2,0 мм). Через него глазное дно хотя и видно, но менее ярко. Так же плохо, если отверстие офтальмоскопа слишком велико (как, например, в ушном зеркале). Иногда попадаются зеркала, в которых центральное отверстие в стекле отсутствует, а в соответствующем месте имеется лишь круглый дефект зеркального и защитного покрытий. Этот вариант конструкции обладает ценным преимуществом: он не формирует мешающих бликов от стенок канала в стекле. Рукоятку зеркала удобно иметь достаточно длинной — 15—20 см. Короткая рукоятка заставляет держать локоть на весу, что затрудняет длительную работу с прибором.
Как упоминалось, лупа из комплекта служит для построения перевернутого изображения глазного дна. Чем больше ее диоптрийность, тем меньшими кажутся офтальмоскопируемые детали. Поэтому при равном диаметре линзы и, следовательно, «одинаковом поле зрения» лупа в +20,0 D покажет больший участок глазного дна, чем лупа в +13,0 D, а последняя, в свою очередь, больший, чем лупа в +10,0 D. Для обзорной офтальмоскопии выгодно пользоваться сильными лупами, для уточняющей — более слабыми.
Чем слабее источник света, чем меньше диаметр офтальмоскопа или его отверстия, чем короче фокусное расстояние зеркала, чем уже зрачок исследуемого глаза — тем тщательнее потребуется затемнять помещение для офтальмоскопии.
Нужно ли перед офтальмоскопией расширять зрачок исследуемого глаза? Понятно, что через узкий зрачок в глаз больного проникает мало света, глазное дно освещается плохо. Но не это является главным при решении вопроса о предварительном расширении зрачка исследуемого глаза. Главное — это рефлекс с роговицы, тот слепяще-яркий блик, который является отражением света, идущего от офтальмоскопического зеркала. Если зрачок узок, этот рефлекс может препятствовать осмотру центральной зоны глазного дна. При широком зрачке роговичный рефлекс занимает лишь часть его площади и всегда остается возможность заглянуть внутрь глазного яблока, в том числе и на область желтого пятна, минуя зону рефлекса. Кстати, медикаментозный мидриаз делает доступным для осмотра и наиболее периферические участки глазного дна. Кроме того, он повышает освещенность, улучшает видимость мелких деталей, а также усиливает интенсивность ретинальных рефлексов. Но мидриаз не расширяет поле зрения: последнее зависит лишь от силы и положения офтальмоскопической лупы.
При обратной офтальмоскопии с лупой в +13,0 D поле одновременного обзора глазного дна не особенно велико. Поэтому офтальмоскопическое исследование, по существу, состоит из серии последовательных осмотров различных участков глазного дна. Какой бы участок ни исследовался, в момент офтальмоскопии необходимо обеспечить неподвижность глазного яблока. Вместе с тем, в интервалах между осмотрами нужно уметь создавать требуемый угол между сагиттальной осью исследуемого глаза и линией наблюдения через офтальмоскоп. Чем больше этот угол, тем более периферические отделы глазного дна оказываются в поле зрения наблюдателя. При офтальмоскопии полезно сочетать дозированные отклонения взора и головы больного с перемещениями корпуса и головы самого исследующего. Первые нужны для совершения «крупных шагов»; вторые, выполняемые врачом,— носят характер поисковых, уточняющих «микрошагов». Не всякий больной после команды: посмотрите «чуть выше», «направо» и т. д. может удержать взор в таком недостаточно четко заданном направлении. Чтобы обеспечить неподвижность глаза в момент осмотра определенного участка глазного дна, прибегают к следующим простым приемам.
При осмотре центральных отделов глазного дна исследуемому предлагают фиксировать взор на анатомических элементах головы наблюдателя или на офтальмоскоп (например, «смотрите в центр зеркала», «а теперь— на нижний его край», «посмотрите на кончик моего носа», «на левый глаз», «чуть выше — на бровь» и т. д.).
Поскольку приходится прибегать и к смещениям взора больного и к перемещениям собственной головы, нужно помнить, что для достижения одной и той же цели — осмотра протяженного объекта на глазном дне, выходящего за пределы одного поля зрения, эти движения осуществляются в противоположных направлениях. Посмотрите на рис.3.
Рис. 3. Схема картины, видимой при обратной офтальмоскопии.
Как, по вашему, куда нужно сместить взор больного (или куда следует сместиться самому) — вниз или вверх,— чтобы увидеть весь диск зрительного нерва? Ответы на эти вопросы поясняет рис. 4.
Рис. 4. Схема сдвигов изображения глазного дна при обратной офтальмоскопии (вид сбоку). 1 — глаз наблюдателя; 2 — вогнутое зеркало; 3 — перевернутое изображение глазного дна; 4 — изображение части диска зрительного нерва; 5 — лупа; 6 — глаз больного; 7 — наблюдаемый участок глазного дна; 8 — диск зрительного нерва; 9 — линия проекции диска зрительного нерва
Из этого рисунка видно, что совместить отверстие офтальмоскопа с линией проекции диска зрительного нерва можно либо отклонением взора больного книзу (при этом диск переместится выше), либо смещением глаза наблюдателя кверху. Иными словами, при обратной офтальмоскопии поступают как бы «вопреки логике».
Посмотрите в окно. У края его рамы виднеется часть дома или другого далекого объекта. Что вы сделаете, чтобы увидеть весь дом? Конечно, сдвинетесь к противоположному краю окна. А с глазным дном получается наоборот. Причиной тому является лупа, переворачивающая изображение. Убедиться в этом весьма просто. Возьмите офтальмоскопическую лупу в +13,0 D и поместите ее в 40—50 см от поверхности стола. Пусть от вашего правого глаза она будет удалена тоже на 40—50 см (второй глаз закройте). Положите на стол карандаш и посмотрите на него через лупу. Вы увидите обратное и перевернутое изображение предмета. Сделайте так, чтобы у края лупы виднелся лишь конец карандаша. Проверьте, куда нужно смещать голову, чтобы изображение карандаша стало «входить» в просвет лупы, и куда для этого приходится перемещать карандаш.
Итак, чтобы при обратной офтальмоскопии увидеть целиком какой-либо элемент глазного дна, видимый лишь частично, нужно самому смещаться в направлении на изображение этого объекта либо отклонять глаз больного в противоположную сторону (рис. 5).
Рис. 5. Схема, показывающая направления сдвигов глаза больного (1) и наблюдателя (2) для выведения объекта (3) в центр поля зрения лупы (4).
Каким глазом больной должен осуществлять фиксацию взора — исследуемым или вторым? Взгляните через офтальмоскопическую лупу, помещенную в 6—8 см перед вашим глазом, на яркую лампочку. При правильной фокусировке весь просвет лупы превратится в источник слепящего блеска. Закройте второй глаз и попробуйте фиксировать ослепляемые глазом какие-либо предметы, расположенные рядом с фонарем. Если они затенены, это не так просто сделать из-за резкой дезадаптации глаза. Мы полагаем поэтому, что при обратной офтальмоскопии фиксация взора должна осуществляться тем глазом, который не осматривается (конечно, кроме случаев анофтальма, слепоты и т. д.). Если у пациента мышечное равновесие обоих глаз не нарушено, офтальмоскопируемый глаз будет принимать при этом такую же позицию, как если бы он сам осуществлял активную фиксацию.
При косоглазии следует предварительно ознакомиться с состоянием мышечного аппарата глаз у исследуемого и, если потребуется, осуществлять выбор фиксационного объекта с нужной поправкой или же вносить такую поправку за счет сдвига собственной головы.









